そもそも糖尿病とは?
あまり知られていない糖尿病の3つの特徴

特徴その1
尿検査だけでは診断できない
糖尿病で尿に糖が漏れ出すのは、血糖値が、およそ170mg/dL以上になってから。
食後でも基準値140mg/dLを大きく超えないと、尿に糖は出ないので早期診断には、血糖検査が必須です。
糖尿病でなくても尿に糖が出ること(腎性尿糖)もありますから、必ず医療機関で検査を受けましよう。

特徴その2
「太っている人がなりやすい」と思われがち
「太っている人がなりやすい」と思われがちな糖尿病には、大きく2種類のタイプがみられます。
それは、小児や若年に多いインスリン依存性の強い1型と、生活習慣と遺伝的要因によって発病してくる2型です。
前者は急激に、後者は徐々に、どちらも血液中のブドウ糖の濃度が異常に高くなってきます。

1型糖尿病
膵臓のB細胞が壊れてしまい、全くインスリン分泌がされなくなってしまう1型糖尿病。
インスリンを体外から補給しないと生命に関わるため、インスリン注射を欠かしてはなりません。

2型糖尿病
遺伝的に糖尿病になりやすい人が、肥満・運動不足・ストレスなどをきっかけに発病します。
インスリンの効果が出にくくなったり、分泌のタイミングが悪くなったりします。
| 1型糖尿病 | 2型糖尿病 | |
| 発症年齢 | 子供や若い人に多い | 中高年に多い |
| 体型 | やせ形に多い | 太った人に多い |
| 発症のしかた | 急激に発症し、症状の悪化も急速 | 緩やかに発病し、 進行もゆっくり |
| 発症の原因 | 膵臓のB細胞が破壊されたため | 遺伝的資質に肥満などの要因が加わったため |
| 治療方法 | インスリン注射 | 食事・運動療法 ※場合によっては飲み薬とインスリン注射 |
| ケトアシードシス | 起こしやすい | まれに起こす |

特徴その3
放っておくと合併症を引き起こす
糖尿病の合併症は、毛細血管を中心にしてに生じる細小血管障害と、比較的太い血管に生じる大血管障害に大別することができます。
三大合併症とも言われる「糖尿病性網膜症」「糖尿病性腎症」「糖尿病性神経障害」は、いずれも細小血管障害であり、糖尿病発症後約10年の経過を経て、出現すると現在考えられています。
一方、「心筋梗塞」「脳梗塞」等の原因となる動脈硬化が大血管障害にあたります。
合併症は糖尿病になったら必ず起こるわけではなく適切な血糖コントロールで防ぐことができます。むやみに恐れることなく、正しい治療を続け、定期的な検査と診察を受けることが大切です。
また、食事・運動療法は毎日の暮らしに取り入れるようつとめましょう。

糖尿病性網膜症
単純網膜症→前増殖網膜症→増殖網膜症と進行し、最悪の場合は失明に至ることもあります。
糖尿病性腎症
早期腎症→顕性腎症→ネフローゼ症候群→腎不全と経過。
腎不全になると、人工透析が必要です。
糖尿病性神経障害
下痢/便秘/しびれ/はきけ/胃もたれ/筋力低下/下肢疼痛/こむら返り/失禁/たちくらみ/など

脳梗塞
脳に動脈硬化が生じ、脳梗塞や脳血栓になると、めまい、顔面や半身の麻痺、意識障害などの症状がおこります。
心筋梗塞
心臓の血管の内側が狭くなり、狭心症や心筋梗塞の危険が高まります。
糖尿病性神経障害のせいで、痛みを感じないこともあるので注意が必要です。
当院での糖尿病治療について
検査
糖尿病を診断するためには、次の3つの検査を行います。
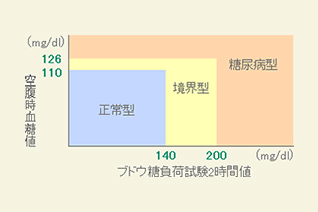
空腹時血糖値
前日の夕食後、何も食べず翌朝、血糖値を測ります。
ブドウ糖負荷試験2時間値
10時間以上絶食した状態で1度目の採血。
次に75gのブドウ糖液を飲み、その2時間後に再び血糖値を測定します。
随時血糖値
食事の影響を考えず、血糖を測定します。
1と2の検査結果により、正常型、境界型、糖尿病型の3つに分類することができます。

血糖コントロール
糖尿病は一生つきあっていかなければならない病気です。
しかし悲観的なることはありません。きちんと治療を続け、血糖値を良好にコントロールしていれば、仕事も続けられますし、出産することもできます。空腹時血糖値110mg/dL未満、食後2時間血糖値140mg/dL未満を目標に血糖コントロールを続けていきましょう。
糖尿病とつきあうコツは自分自身を管理すること。
糖尿病をうまくコントロールしていくために、気をつけたいのは栄養・運動・休息、そしてストレス解消の4つの要素。これは糖尿病患者さんだけでなく、すべての人にとって健康な生活を送るうえで大切なことです。糖尿病治療の主治医は自分自身だと自覚し、規則正しい生活を心がけて、「一病息災」をめざしましょう。
きちんとした血糖コントロールが合併症を防ぎます。
血糖の高い状態が続くことにより起こる、体のさまざまな部分の障害を「合併症」と言います。将来、合併症を起こさないためには、血糖コントロールが大切です。
血糖自己測定に加え、1~2ヶ月前からの血糖値がわかるHbA1c(ヘモグロビンエー・ワン・シー)の検査を、病院で定期的に受けましょう。合併症を予防するには、このHbA1cが6.5%以下を保つよう努力することが必要です。

食事療法
身体活動量などに合わせた食事をする療法です。
食べてはいけないものはありませんが、自分にあった分量の食事で、必要とするすべての栄養素をとるように工夫します。バランスのとれた食事ですので、家族と一緒に食べられます。

運動療法
運動することで糖代謝や脂質代謝を改善する療法です。
一人でもできる運動で、毎日同じだけ行っていただきます。
「少し汗ばむ」「隣の人と会話ができる」程度の運動の強さで、食後1~2時間後に行います。
1日30分が目安で朝晩2回に分けてもかまいません。
薬物療法
薬物投与による療法です。
血糖を下げるための血糖降下薬という飲み薬と、インスリンがほとんど分泌されない方や不足している方にはインスリン注射を行います。
1型糖尿病の方で、体内でインスリンを作れない場合や、食事療法や運動療法を続けても効果が現れない場合には薬物療法を行います。